Пигментная ксеродерма лица и шеи
Содержание статьи
Пигментная ксеродерма
Пигментная ксеродерма (лентикулярный меланоз, злокачественное лентиго, пигментная атрофодермия) — хроническое наследственное заболевание, обусловленное повышенной чувствительностью кожи к солнечной радиации и УФ-лучам. Изменения кожи характеризуются последовательно сменяющими друг друга процессами воспаления, гиперпигментации, атрофии, гиперкератоза и злокачественной трансформации клеток кожи. У большинства больных отмечается поражение глаз: конъюнктивит, кератит и опухоли. Диагноз устанавливается при выявлении повышенной чувствительности кожи к УФ и характерной гистологической картины. Лечение симптоматическое.
Общие сведения
По данным статистических исследований, которые проводит дерматология, пигментная ксеродерма встречается в среднем с частотой 1 случай на 250 тыс. человек. Наиболее высокая заболеваемость отмечается среди населения стран Среднего Востока и Средиземноморского побережья Африки. Пигментной ксеродермой заболевают оба пола, однако некоторые дерматологи отмечают, что среди девочек болезнь встречается чаще. Заболевание часто носит семейный характер и наблюдается при близкородственных браках.

Пигментная ксеродерма
Причины возникновения пигментной ксеродермы
Различают 2 генотипа пигментной ксеродермы: передающийся аутосомно-доминантным путем и аутосомно-рецессивным. В основе заболевания лежит генетически обусловленная недостаточность ферментов УФ-эндонуклеазы и полимеразы-1, которые отвечают за восстановление ДНК после ее повреждения УФ-лучами. В связи с этим у больных после пребывания в условиях повышенной солнечной радиации развиваются поражения кожи и глаз. У некоторых гетерозиготных носителей гена наблюдаются стертые формы пигментной ксеродермы в виде различных пигментных нарушений.
Симптомы пигментной ксеродермы
Наиболее часто (в 75% случаев) начало пигментной ксеродермы приходится на первые 6-12 месяцев жизни. Заболевание проявляется весной или летом, как только ребенок попадает под интенсивное воздействие солнечных лучей. В отдельных случаях начальные проявления пигментной ксеродермы наблюдались у пациентов в возрасте 14-35 лет и даже на 65-ом году жизни.
В течении пигментной ксеродермы выделяют 5 переходящих одна в другую стадий: зритематозную, стадию гиперпигментаций, атрофическую, гиперкератическую и стадию злокачественных опухолей.
Эритематозная стадия характеризуется воспалительными изменениями кожи на участках, подвергшихся воздействию ультрафиолета. В таких областях кожного покрова появляются покраснение, отек, мелкие пузырьки и пузыри. После разрешения элементов первой стадии на коже остаются коричневые, желтоватые или бурые пигментные пятна, похожие на веснушки (стадия гиперпигментаций).
Последующие облучения кожи у пациентов с пигментной ксеродермой ведут к новым воспалительным и пигментным изменениям кожи, что вызывает развитие атрофических процессов. Заболевание переходит в атрофическую стадию, для которой характерны истончение и сухость кожи, образование трещин и рубцов. Кожа натянута и не собирается в складки. Отмечается уменьшение рта (микротомия), атрезия отверстия рта и носа, истончение кончика носа и ушей.
Гиперкератическая стадия проявляется развитием в очагах пораженной кожи бородавчатых разрастаний, папиллом, кератом, фибром. Стадия злокачественных опухолей наблюдается, как правило, спустя 10-15 лет от начала пигментной ксеродермы. Но иногда злокачественные новообразования появляются в первые годы заболевания. К злокачественным опухолям, встречающимся при пигментной ксеродерме, относятся базалиомы, меланомы, эндотелиомы, саркомы, трихоэпителиомы, ангиосаркомы. Они характеризуются быстрым метастазированием во внутренние органы, приводящим заболевание к летальному исходу.
В 80-85% случаев пигментной ксеродермы наблюдаются поражения глаз в виде конъюнктивита, кератита, гиперпигментации и атрофии радужки и роговицы, приводящих к понижению зрения. На коже век появляются телеангиэктазии, гиперкератозы, дисхромии и опухолевые процессы. Нередко пигментная ксеродерма сочетается с дистрофическими изменениями тканей: дистрофией зубов, синдактилией, врожденной алопецией, отставанием в росте. Пигментная ксеродерма, сопровождающаяся умственной отсталостью ребенка, выделена как отдельная клиническая форма — синдром де Санктиса-Какионе.
Диагностика пигментной ксеродермы
Специфический метод диагностики пигментной ксеродермы проводится при помощи монохроматора и заключается в выявлении повышенной чувствительности кожного покрова к воздействию ультрафиолета.
Для уточнения диагноза дерматолог назначает биопсию пораженного участка кожи. Последующее гистологическое исследование в ранней стадии заболевания определяет гиперкератоз, отек и воспалительную инфильтрацию дермы, истончение росткового слоя, пигментацию базального слоя. В атрофической и гиперкератической стадии наблюдается атрофия эпидермиса, дегенеративные изменения коллагеновых и эластических волокон. В стадии злокачественных опухолей — атипические клетки и гистологическая картина рака кожи.
Лечение пигментной ксеродермы
Пациентам следует избегать воздействия УФ-лучей: носить шляпы с большими полями и вуали, применять солнцезащитные крема и мази, использовать пудры с танином. Медикаментозное лечение пигментной ксеродермы в основном симптоматическое и, к сожалению, малоэффективно. Применяют ароматические ретиноиды, токоферол, хингамин. При развитии злокачественных процессов дополнительно назначают проспидин, пиридоксин, тиамин, цианокобаламин. Папилломатозные и бородавчатые разрастания удаляют хирургически, путем криодеструкции, электрокоагуляции или удаления лазером.
Источник
Пигментная ксеродерма
Пигментная ксеродерма — очень редкое заболевание, входящее в группу наследственных болезней кожи. Пигментная ксеродерма проявляется в возрасте 2-3 лет и характеризуется гиперчувствительностью к ультрафиолетовым лучам, что приводит к пигментации и последующей атрофии кожи. С возрастом болезнь прогрессирует даже после непродолжительного пребывания на солнце. На открытых участках тела появляются изъязвления, трещины, корки, бородавчатые наросты, доброкачественные, а впоследствии и злокачественные новообразования.
Содержание статьи:
- Причины возникновения пигментной ксеродермы
- Симптомы пигментной ксеродермы
- Диагностика пигментной ксеродермы
- Лечение пигментной ксеродермы
Причины возникновения пигментной ксеродермы
В патогенезе пигментной ксеродермы лежит наследственный фактор, заключающийся в дефекте фермента УФ-эндонуклеазы, отвечающего за восстановление кожи после воздействия на нее солнечных лучей или радиации. Как правило, болезнь является результатом кровнородственного брака, что обуславливает мутацию генов и аутосомно-рецессивное или аутосомно-доминантное наследование болезни.
Симптомы пигментной ксеродермы
Как было сказано, болезнь проявляется в первые годы жизни ребенка и активизируется в летний период, когда он подвергается активному воздействию солнечных лучей. Однако в медицинской практике зарегистрировано около 20% случаев проявления болезни в возрасте от 15 до 65 лет.
Необходимо отметить, что пигментную ксеродерму условно разделяют на пять стадий:
- Эритематоз — начальный этап заболевания. Клиническая картина характеризуется кожными высыпаниями, красными пятнами, отечностью на открытых участках тела после непродолжительной инсоляции. Иногда сыпь имеет пузырчатую структуру (везикулы) и локализуется группами на тех участках тела, которые были под воздействием солнечных лучей;
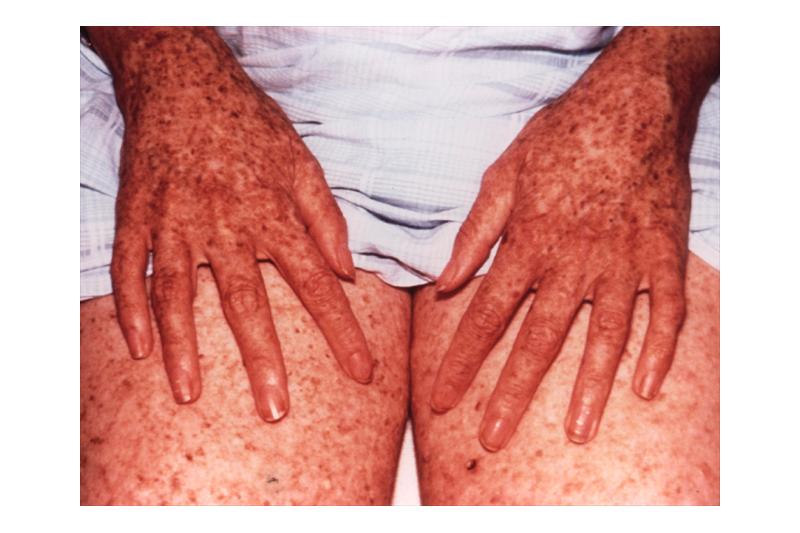
- Гиперпигментация — следующая стадия развития болезни, отличающаяся изменением цвета кожных пятен. На месте высыпаний и покраснения появляется пигментация от светло до темно-коричневого цвета. Визуально этот симптом можно сравнить с веснушками;
- Атрофия травмированной кожи — следствие двух предыдущих стадий. Симптомы пигментной ксеродермы на этой стадии характеризуются атрофическими процессами на местах воспаления и, как следствие, появляется сухость и истончение эпидермиса. Один из признаков атрофии кожи — образование на пораженных участках гладких рубцов, что может привести к микростомии (уменьшение контура рта), атрезии (заращиванию) ноздревых каналов, истончению ушных раковин и крыльев носа. Кроме того, 80% пациентов в период обострения страдают конъюнктивитом, поражением роговой и слизистой оболочки глаза;
- Гиперкератическая стадия предполагает появление новообразований на пораженных очагах кожи. Патология проявляется в виде папиллом, твердых узелков размером до 2 см, бородавчатых генераций, доброкачественных образований, состоящих из волокнистой и сосудистой соединительной ткани. Со временем патологические измененные клетки могут приобрести свойства злокачественной опухоли. Именно поэтому специалисты относят пигментную ксеродерму к группе предраковых заболеваний;
- Стадия злокачественных опухолей наступает, как правило, через 12-15 лет после активизации болезни. Однако иногда онкология развивается уже в первые годы заболевания. Новообразования в виде базалиомы, меланомы, саркомы способны в короткий срок пустить метастазы во внутренние органы пациента, что зачастую приводит к летальному исходу.
В некоторых случаях пигментная ксеродерма имеет невралгические проявления в виде синдромов Рида и Санктиса-Каккьоне.
Синдром Рида на фоне основного заболевания характеризуется замедлением роста костного скелета и микроцефалией (уменьшение размера черепа), сопровождающееся умственной отсталостью.
Синдром Санктиса-Каккьоне не выделяется как самостоятельное заболевание, а является одним из составляющих клинической картины пигментной ксеродермы и имеет следующие симптомы:
- развитие кожной патологии, свойственное данному заболеванию;
- раннее появление злокачественных новообразований.
На фоне этого наблюдаются:
- спастический паралич;
- микроцефалия и слабоумие;
- врожденные и скелетные деформации;
- недоразвитие яичников у девочек и семенников у мальчиков;
- частые выкидыши в детородном возрасте;
- рецессивный путь передачи болезни по наследству.
Первичные симптомы пигментной ксеродермы во многом похожи на признаки других кожных заболеваний, поэтому так важно вовремя определить недуг и принять необходимые меры для профилактики и купирования болезни.
Диагностика пигментной ксеродермы
Для определения патологии специалист назначает гистологическое исследование. На начальном этапе анализ показывает атрофию и истончение пораженных участков эпидермиса, воспалительный инфильтрат верхнего слоя кожи, увеличение гранул меланина в клетках основания эпидермиса, изменение структуры и распад коллагеновых волокон. На стадии опухолевых образований гистология определяет признаки, присущие раку кожи.
Для вынесения окончательного вердикта, специалисты применяют метод дифференциальной диагностики, что позволяет отличить пигментную ксеродерму от других дерматологических болезней. Пигментная крапивница, пятнистая склеродермия, оспенновидная гидроа, хронический дерматит, пойкилодермия и болезнь Базена имеют ряд общих признаков с ксеродермией.
Лечение пигментной ксеродермы
Терапия заболевания зависит от выраженности тех или иных симптомов и в большей мере направлена на снятие кожного воспалительного процесса. Так, например, противомалярийные препараты (плаквенил, делагил, резохин и др.) угнетают процесс деполимеризации, ослабляя восприимчивость кожи к солнечным лучам. Эти лекарственные средства имеют противовоспалительные и гипосенсибилизирующие свойства. Врачи предлагают проводить общую терапию одновременно с витаминотерапией (В1, В2, В6, В12, А, РР, Е). В период обострения пигментной ксеродермы рекомендованы антигистаминные препараты (димедрол, тавегил, супрастин) и лекарства, предупреждающие или ослабляющие аллергические реакции (тиосульфат натрия, внутривенно хлористый кальций).
На стадии опухолевых образований применяются жидкий азот, лечение лазерными лучами и хирургическое удаление патологических кожных генераций.
В качестве профилактики пигментной ксеродермы в сезон активного солнца необходимо использовать солнцезащитные кремы, спреи и мази.
Источник
Пигментная ксеродерма
Пигментная ксеродерма — одна из наследственных дерматологических болезней. Встречается она крайне редко: 2 случая на 1 миллион новорожденных. Симптоматика заболевания проявляется уже в раннем детском возрасте и неуклонно прогрессирует без комплексного лечения. Опасность пигментной ксеродермы заключается в ее высоком онкогенном потенциале. Кожные проявления болезни являются облигатным предраком, то есть склонны к злокачественному перерождению и практически во всех случаях переходят в рак.
Вместе с тем, первые дерматологические симптомы пигментной ксеродермы у ребенка чаще всего расцениваются родителями, как явления какого-либо аллергического дерматита и не вызывают излишнего беспокойства. Отсутствие настороженности приводит к позднему обращению за медицинской помощью и запоздалому лечению.
Причины и механизм развития
Пигментная ксеродерма относится к группе наследственных заболеваний и передается аутосомно-рецессивным путем. Под аутосомно-рецессивным понимают наследование, когда мутации происходят в любых хромосомах, кроме половых, и для проявления заболевания у ребенка необходимо, чтобы у обоих супругов был дефектный ген.
Основные звенья патогенеза пигментной ксеродермы — повышенная чувствительность к прямым солнечным лучам и невозможность организма устранять повреждения ДНК, вызванные ультрафиолетовым излучением. Нарушение процессов восстановления ДНК связано с отсутствием или низкой активностью в коже ферментов, отвечающих за репарацию: нуклеозидов и протеаз.
Необратимые повреждения генетического аппарата клеток приводят к ряду патологических процессов. Так, на ранней стадии заболевания в кожных покровах наблюдается:
- усиление скорости деления рогового слоя кожи и слущивание отмерших чешуек;
- истончение шиповатого (промежуточного) слоя;
- избыточное отложение меланина в базальном (ростковом) слое эпидермиса и в сосочковом слое дермы;
- инфильтрация лейкоцитами и другими клетками воспаления околососудистых пространств.
На более поздних стадиях пигментной ксеродермы на коже обнаруживают участки избыточного ороговения (гиперкератоз), акантоза (гиперпролиферативные очаги, нередко пигментированные) с элементами клеточной атипии, дегенеративные изменения в коллагеновых и эластиновых волокнах.
Терминальные стадии заболевания преимущественно характеризуются атрофией (истончением) и изъязвлением участков кожи, реже встречаются бородавчатые или папилломатозные разрастания. Особенно выражены эти процессы на открытых частях тела.
Виды
В зависимости от повреждённой хромосомы, выделяют 8 подвидов заболевания: A, B, C, D, E, F G и пигментный ксеродермоид Юнга. Первые 7 типов пигментной ксеродермы имеют схожее клиническое течение и определяются лишь после молекулярно-генетического анализа. Пигментный ксеродермоид Юнга имеет более благоприятный прогноз — симптоматика заболевания появляется позже, а сам патологический процесс имеет легкое течение.
Самостоятельной клинической формой заболевания является синдром Де Санктиса-Каккьоне. Он считается самой агрессивной разновидностью пигментной ксеродермы и характеризуется выраженными изменениями со стороны центральной нервной системы. Синдром может развиться при любом хромосомном варианте заболевания, но чаще всего встречается при подтипе A.
Клиническая картина
У новорожденных детей симптомов заболевания нет. Первые признаки пигментной ксеродермы начинают замечать в возрасте от 3 месяцев до 4 лет. В казуистических случаях дебют заболевания возможен в зрелом возрасте. В литературе имеются данные о появлении симптоматики у пациентов 25-30 лет.
Пигментная ксеродерма характеризуется сезонностью и стадийностью течения. Обострение заболевания происходит в солнечное время года (весна — ранняя осень). Первая стадия называется воспалительной и проявляется специфической триадой симптомов:
- фоточувствительность — непереносимость прямых лучей солнечного света;
- эритема — покраснение кожных покровов открытых участков тела после пребывания на солнце;
- очаги гиперпигментации — появление участков избыточной окраски.
Эритема кожных покровов носит стойкий характер. Она нередко сопровождается выраженной отечностью, шелушением и образованием небольших пузырьков с прозрачным содержимым. После стихания воспалительных процессов на месте эритемы появляются очаги гиперпигментации в виде светло- или темно-коричневых пятен разных размеров. В большинстве случаев они напоминают россыпь веснушек, но могут иметь большие размеры (лентиго).
Вторая стадия — пойкилодермическая. Она начинается в возрасте 3-7 лет и характеризуется выраженными изменениями кожных покровов в виде телеангиоэктазий (сосудистых «звездочек»), участков гиперкератоза с обильным шелушением, очагов атрофии и истончения кожи. Типичным проявлением второй стадии также является образование небольших гладких рубчиков белесоватого цвета с блестящей поверхностью. При внимательном осмотре участки атрофии кожи имеют неровный шероховатый вид и похожи на ожоговую поверхность.
Выраженные изменения кожных покровов приводят к ряду серьезных последствий:
- деформация наружного носа и носовых ходов, как следствие — затруднение дыхания;
- искривление рта;
- деформация ушей за счет атрофии хрящей;
- выпадение ресниц;
- выворот или заворот век.
У пациентов с пигментной ксеродермой сохраняются очаги гиперпигментации, а с прогрессированием заболевания появляются гипопигментированные пятна. Как правило, они локализуются на спинке и крыльях носа, на подбородке.
У 75-80% пациентов на второй стадии также определяются признаки поражения органа зрения: слезотечение и светобоязнь, блефарит, изъязвление конъюнктивы и ее воспаление, помутнение роговицы и появление на ней пятен. У 20% больных выявляются симптомы нарушения работы центральной нервной системы в виде снижения чувствительности, умственной отсталости, изменения согласованной работы мышц (атаксия) и снижения или отсутствия безусловных рефлексов (например, сухожильных).
В третью (опухолевидную) стадию заболевание переходит в подростковом возрасте. Для нее характерно появление на пораженных очагах доброкачественных или злокачественных новообразований различной формы и величины. Доброкачественные опухоли могут быть представлены папилломами, невусами, фибромами, ангиомами и имеют высокий риск онкологической трансформации. Нередко новообразования также выявляют на слизистой оболочке полости рта и носа.
Тяжелое клиническое течение имеет синдром Де Санктиса-Каккьоне. Его основные симптомы — нарушение умственного развития (идиотия) из-за уменьшения размеров головного мозга и черепа, карликовость и типичные кожные проявления пигментной ксеродермы. Дополнительными признаками синдрома является задержка полового развития и тяжелые нарушения работы нервной системы (парезы, параличи, атаксия). Кожные проявления у пациентов с синдромом Де Санктиса-Каккьоне появляются рано. Они ярко выражены, быстро прогрессируют и переходят в онкологические новообразования уже в детском возрасте.
Осложнения
Основное осложнение заболевания — появление кожных и висцеральных (внутренних) злокачественных опухолей. Наиболее высоким риском онкогенной трансформации обладают множественные бородавчатые новообразования. Частота возникновения злокачественных опухолей также коррелирует с тяжестью кожных патологических процессов. При раннем начале заболевания и его агрессивном течении онкологические новообразования появляются в подростковом возрасте (12-14 лет) и быстро метастазируют во внутренние органы.
Среди злокачественных опухолей чаще всего развивается плоско- или базальноклеточный рак, реже всего — меланома кожи или глаза. Описаны случаи возникновения более 50 различных вариантов онкологии: фибросарком, ангиосарком, гистиоцитом и других.
Заболевание также может приводить к выраженным деформациям лица (рта, носа, ушей). Как результат — социальная дезадаптация ребенка и психологические проблемы.
Диагностика
Большое значение в постановке правильного диагноза имеет детальный сбор анамнеза. Собранные данные (начало болезни в раннем детском возрасте, сезонность симптоматики, высокая фоточувствительность, кровные браки) позволяют предположить пигментную ксеродерму. Диагноз подтверждается после цитологического и гистологического исследования пораженных участков кожи.
Среди дополнительных обследований — осмотр стоматолога, оториноларинголога, офтальмолога и невролога для исключения поражения центральной нервной системы, ротового аппарата, органов зрения и слуха. При синдроме Де Санктиса-Каккьоне также проводится рентгенологическое исследование или компьютерная томография костей черепа, магнитно-резонансная томография головного мозга. При этом обнаруживают малые размеры турецкого седла, уменьшение объема черепной коробки и головного мозга, недоразвития мозжечка и гипофиза.
Методы лечения
Этиопатогенетического лечения пигментной ксеродермы не существует. По своей сущности, любые способы терапии являются симптоматическими и направлены на устранение имеющихся проявлений заболевания. В комплексное лечение заболевания входят:
- курсы витаминотерапии;
- противомалярийные препараты — отмечена эффективность лекарств этой группы в устранении воспалительного процесса и сенсибилизации организма;
- ароматические ретиноиды;
- цитостатические противоопухолевые препараты.
Пациентам также рекомендуется скорректировать образ жизни, максимально ограничить пребывание на солнце, а перед выходом на улицу позаботиться о защите кожных покровов от солнечных лучей.
Все доброкачественные кожные элементы подлежат обязательному удалению и гистологическому исследованию. При трансформации новообразования в злокачественное тактика лечения определяется, исходя из типа опухоли и стадии онкологического процесса.
Прогноз
Качество и продолжительность жизни зависят от нескольких факторов, в первую очередь, от сроков обращения за медицинской помощью, постановки правильного диагноза и раннего начала комплексного лечения. При своевременной диагностике заболевания и постоянном динамическом наблюдении врачом-дерматологом или онкодерматологом прогноз относительно благоприятный.
При бородавчатых разрастаниях на коже, около 35% пациентов не доживают до совершеннолетия и погибают в возрасте 13-15 лет. Это связано с высокой тенденцией к озлокачествлению и быстрым метастазированием опухоли во внутренние органы.
При синдроме Де Санктиса-Каккьоне прогноз неблагоприятный. Агрессивное течение заболевания приводит к летальному исходу от онкопатологии еще в детском возрасте у 70% пациентов.
Источник